INTRODUZIONE sul DIABETE MELLITO
Il diabete mellito è un disturbo metabolico caratterizzato da una persistente instabilità del livello glicemico del sangue, passando da condizioni di iperglicemia, più frequente, a condizioni di ipoglicemia.
La percentuale di popolazione mondiale affetta viene stimata intorno al 5%.
Esistono 2 differenti tipi di Diabete Mellito:
Il DM di tipo 1 esordisce in circa la metà dei casi in età inferiore ai 20 anni (proprio per questo in passato veniva chiamato “diabete giovanile”) e più frequentemente nel corso della pubertà. E’ controllato da terapia insulina
Il DM di tipo 2, chiamato anche Diabete NON insulino-dipendente, si verifica comunemente dopo i 40 anni. E’ generalmente controllato da un regime alimentare adeguato o ipoglicemizzanti orali, sebbene ad alcuni pazienti venga aggiunto supporto con insulina
Circa il 90% della popolazione diabetica è affetta da Diabete Mellito di tipo 2. In Italia la percentuale di individui affetti da tale patologia è mediamente del 3%.
La diagnosi di Diabete Mellito è fatta con riscontro di un valore di glicemia a digiuno ≥ 126 mg/dl.
Tra le più importanti complicanze acute del diabete si possono annoverare la chetoacidosi e l’iperosmolarità iperglicemica.
Tra le più importanti e famose complicanze a lungo termine sono 3 le forme seguenti di microangiopatie:
• nefropatia diabetica, affligge il rene. Causa sovente l’insufficienza renale, la malattia di base non si mostra fino a quando si riscontra o l’insufficienza o la sindrome nefrosica.
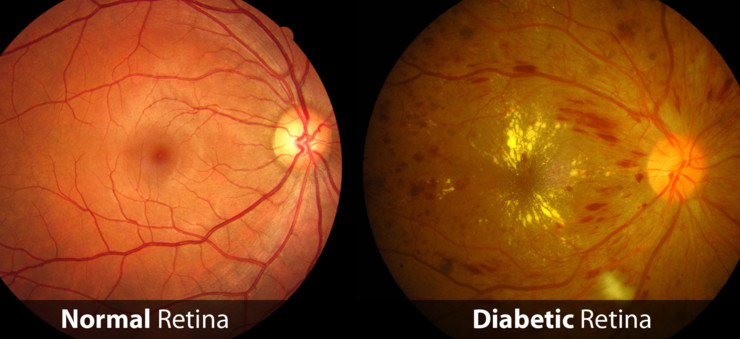
• retinopatia diabetica, affligge la retina. Complicanza visiva molto pericolosa, comporta negli adulti la perdita totale della vista, l’esame del fondo oculare è l’unico esame per comprendere il suo manifestarsi che può essere lento o rapido.
• neuropatia diabetica, affligge il sistema nervoso periferico in diverse forme.
PERCHE’ E’ IMPORTANTE UN CONTROLLO PERIODICO DEL FUNDUS
OCULI
Avere il diabete non necessariamente significa avere un danno del sistema
visivo, ma esiste un rischio aumentato. La maggior parte delle perdite di visus
legate al diabete potrebbe essere prevenuta se diagnosticata precocemente.
Per tale motivo è necessario sottoporsi a controllo del fondo dell’ occhio in
midriasi (dopo aver instillato colliri che dilatano la pupilla) con frequenza
periodica (in prevenzione una volta all’ anno se presente famigliarità oppure
diagnosi di diabete, secondo indicazione dell’ oculista più frequentemente in
caso di riscontro di retinopatia diabetica).
CLASSIFICAZIONE DELLA RETINOPATIA DIABETICA
Le forme di retinopatia diabetica variano da un grado lieve ad un grado molto
severo con danno permanente della vista:
- RETINOPATIA DIABETICA INCIPIENTE o BACKGROUND
- RETINOPATIA DIABETICA NON PROLIFERANTE
- RETINOPATIA DIABETICA PROLIFERANTE
- EDEMA MACULARE
1 RETINOPATIA DIABETICA INCIPIENTE
Forma molto comune in persone che hanno diabete mellito da molto tempo.
La visione è ancora normale. A questo stadio i vasi della retina sono
moderatamente affetti con presenza di microaneurismi, essudati o emorragie.
La regione maculare risulta indenne.
2 RETINOPATIA DIABETICA NON PROLIFERANTE
Le varie lesioni elementari si associano tra di loro e diventano di importanza
maggiore con comparsa di essudazione ed edema visibili alla
fluoroangiografia ed oftalmoscopicamente
3 RETINOPATIA DIABETICA PROLIFERANTE
E’ la forma più grave ed è più frequente nel diabete insulino-dipendente, può
rappresentare l’ evoluzione di una forma non proliferante oppure comparire
precocemente. E’ caratterizzata dalla formazione di vasi neoformati. Queste
neovascolarizzazioni sono formate da capillari con pareti molto fragili e sono
spesso causa di emorragie vitreali (emovitreo)
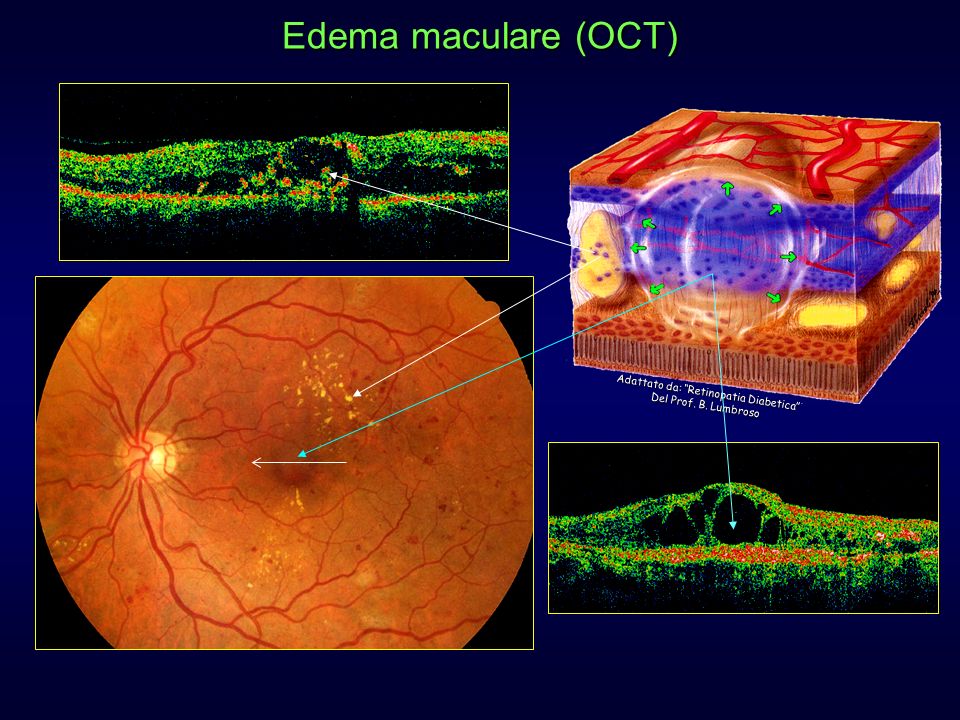
4 MACULOPATIA DIABETICA
La maculopatia e l’ edema retinico sono attualmente classificati a parte
parallelamente all’ evoluzione della retinopatia. Questo perché l’ edema
maculare può presentarsi in tutti gli stadi e l’ evoluzione della maculopatia e
della retinopatia sono spesso dissociate. Quando la maculopatia diabetica si
presenta, generalmente il paziente affetto avverte un notevole calo dell’
acuità visita.
DIAGNOSI
La diagnosi è effettuata dopo osservazione di lesioni tipiche all’ esame del
fundus oculi da parte dell’ oculista, ed il follow up del paziente affetto può
necessitare approfondimenti con esami diagnostici come l’ OCT (Tomografia
a Coerenza Ottica) e la Fluoroangiografia.
TRATTAMENTI
L’ importanza del trattamento precoce è fondamentale ed è subordinato a:
- diagnosi precoce
- esame annuale del fundus oculi
- non attendere un calo visivo prima di farsi controllare dall’ oculista
- esame del fundus oculi presso strutture ospedaliere è gratis per pazienti
diabetici con esenzione del ticket specifica
In fasi precoci, il trattamento laser delle lesioni retiniche diabetiche può
bloccare l’ evoluzione della retinopatia. Si tratta di un trattamento in anestesia
locale ambulatoriale che può creare un lieve disconfort ma quasi mai dolore
oculare.
Vicino alle terapie abituali con laser, devono anche essere considerate le
iniezioni intravitreali di antiangiogenetici (Anticorpi anti-VEGF) per gli
eccellenti risultati sull’edema maculare da retinopatia diabetica (Lucentis,
Avastin, Eylea, Macugen) e gli impianti intraoculari a lento rilascio di
cortisonici (Ozurdex).